ガイドライン診断基準
1)厚労省 脳脊髄液減少症研究班画像診断判定基準・画像診断基準2016.6.1(PDFファイル)
2)日本脳脊髄液漏出症 公式 ガイドライン はここをクリックHP移動
診断・治療する上での参考資料の説明↓
| ・診断部門(画像診断含む) | ・治療部門(診療報酬点数)説明含む |
![]()
脳脊髄液漏出症・減少症の画像診断
基本的に前述の画像診断判定基準・画像診断基準に従うが、少し解説と追加次項を述べる。
脳脊髄液漏出の有無を調べるためには、脊髄域の検査を行う必要がある。したがって頭部検査(MRI等)のみで、脳脊髄液漏出症・減少症を否定することは出来ない。
現時点における脊髄の検査として、
- 脊髄MRI/MRミエログラフィー(腰椎穿刺不要)
- CTミエログラフィー・RI脳槽シンチグラフィー(腰椎穿刺必要) がある。
手順として①を優先して行う。
なお、それぞれの検査手技・撮像方法は、出版書「脳脊髄液漏出症診療指針」
(厚労省・AMED研究班2019年)に記載されているが、インターネットで検索可能なものとして以下のHPアドレスⓑを参照。
ⓑhttps://mhlw-grants.niph.go.jp/niph/search/NIDD00.do?resrchNum=201419088A
この中のファイルリスト201419088A0001.pdfに検査手技・撮像方法の記載がある。
- では、硬膜外腔の水信号(髄液)の有無を調べる。
班研究結果では、硬膜外水信号所見をFDSS・iFDSSなどと表現した。上記HPⓑ及び、ファイルリスト201419088A0001.pdfにもFDSSの記述がある。
FDSS(Floating dural sac sign)について
脊髄MRIにおける多量の髄液貯留を示す典型的所見で、脊髄硬膜嚢があたかも水に
囲まれて浮いているように見えることによる表現である。
FDSSは、「脳脊髄液漏出症診療指針」には記載があるものの、画像診断判定基準・画像診断基準(前述HPアドレスⓐ)内にはない。その後、追加されて出版された。
 |
脊髄MRI(T2強調脂肪抑制像) |
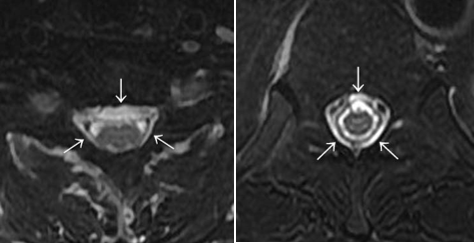
iFDSS・DTSについて
(1)iFDSS(incomplete FDSS):局所の微細(不完全)硬膜外水信号
「脳脊髄液漏出症診療指針」の画像診断基準における漏出確定・確実所見のみが脳脊髄液漏出症であり、それ以外の疑い例は診断否定のようにとられる場合が多い。しかし、これは明らかに誤解である。班研究の最終段階において、FDSSほど脊髄硬膜外水信号は明瞭ではないが、本病態に含まれると考えられる周辺病態の解析が進められた。解析結果を「非定型的所見」として「iFDSS:incomplete FDSS」という用語を用い、局所的な硬膜外微細水信号として髄液漏出の陽性所見とした。ただし、iFDSSは髄液貯留を示すものの、漏出部を示すものではない。
本所見が水信号とされた所以は、以下のとおりである。
班研究症例検討において、CTミエログラフィー・RI脳槽シンチグラフィー検査前後の脊髄MRI所見を観察したところ、検査のために行った腰椎穿刺部付近に穿刺前に認めなかった水信号が、穿刺後に観察される症例が複数あった。
すなわち腰椎穿刺による穿刺孔からの漏出と考えられる水信号である(下図矢印)。
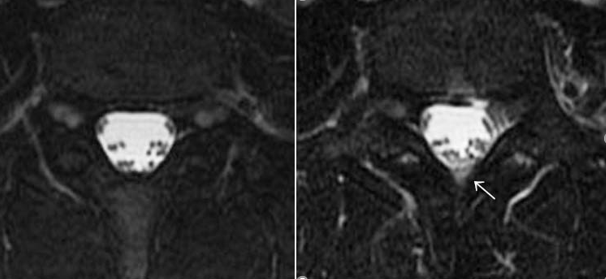 |
脊髄MRI(T2強調脂肪抑制像) |
したがって、このiFDSSが腰椎穿刺を行う前の脊髄MRIにて観察された場合には、硬膜外の水信号すなわち髄液漏出を考えるという考察が行われた。
本所見が公開された経緯は、次のとおりである。
令和元年7月5日厚労省記者クラブにおいて会見があり、研究班の嘉山班長及び班員の数名の先生方、さらに患者会を代表して中井宏氏も同席した。
厚労省記者クラブ2019.7.5 日本医療研究開発機構研究費によります、関連8学会による 脳脊髄液減少症の非典型例及び小児例の診断・治療法開拓に関する研究班の記者会見 |
山形大学医学部参与、前日本脳神経外科学会理事長 嘉山孝正(左から3番目) |
 |
会見にて配布(公表)された資料には図Aがあり、脳脊髄液と考えられる「MRIの微細水信号」の文字と、それを示す矢印がある。この画像は、平成30年度第2回班会議(平成31年3月23日)で配布された資料(図B)と画像所見が同一であることから、あえて公表する。
厚労省記者クラブと同様の趣旨で令和2年2月10日山形大学内会見にて配布された資料はこちらをクリック
図B |
記者会見の席上、嘉山班長は「研究班による当初の画像診断基準では、確実とは診断できない症例があるということを認識していた。平成30年度研究では、この非典型例の診断・治療に関する研究を最初の研究班立ち上げ段階から計画していた。」と発言された。
非典型所見については、令和元年11月出版の研究班による脳脊髄液漏出症診療指針の緒言(嘉山班長)でも「非定形的な水のシグナルが脳脊髄腔外に見つかった」述べられている
さらに令和元年12月19日、嘉山班長は参議院会館での講演でもこの内容について言及された(下図)。
 |
したがって、iFDSSと言う表現は出版された「脳脊髄液漏出症診療指針」に記述はないが、脳脊髄液漏出を示す所見と考えられている。
また、令和2年2月第19回日本脳脊髄液減少症研究会(神戸)の特別講演にて、研究班画像診断担当の鹿戸先生(山形大学放射線診断科教授)に当院症例よりiFDSSの見本例を選定していただい画像の一部を載せる(図C)。このような所見を硬膜外腔の微細水信号(iFDSS)=脳脊髄液漏出所見と考えている。
図C
|
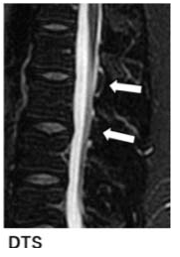
(2)DTS (Dinosaur Tail Sign:恐竜のせびれ徴候)
(「画像診断」Vol.38 No.3 2018 脳脊髄液漏出症 P325-331 )
脊髄MRI(T2強調脂肪抑制矢状断)において、硬膜嚢背側の棘間部が弓状〜棘状の高信号を呈する場合がある。本所見は、横断像のFDSS〜iFDSSを矢状断として観察しているものであり、髄液漏出を示す所見と考えられる。
鹿戸先生(山形大学教授) 選定DTS(明舞中央病院症例例)
|
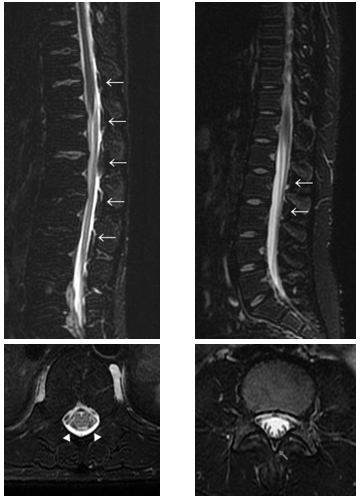
その他の代表例(明舞中央病院症例より) DTS(←)とFDSS(▲)・iFDSS(⇧)↓ |
(3)現時点における脳脊髄液漏出症(減少症)診断におけるiFDSS・DTSの意義と
課題・問題点
- 脊髄MRIにてiFDSS・DTS(FDSSを含めて)を認めれば、髄液漏出の存在を考える。
- iFDSS・DTSは、無症状例でも認められるケースがあることから、iFDSS・DTS陽性=脳脊髄液減少症とは限らない。 脳脊髄液漏出症・減少症と診断できた多数の症例において、脊髄MRIにてiFDSSは観察されている。一方、班研究では健常例のボランティア(成人例)脊髄MRIにおいて20〜40%に非定型な水のシグナル(iFDSS)を認めたとした(「脳脊髄液漏出症診療指針」嘉山先生の緒言より)。
嘉山先生はこの結果より、日常的に髄液の漏出と修復は繰り返されており、修
復が追いつかない場合に頭痛などの症状を呈するのでは、との考察をされてい
る。 - 脳脊髄液漏出症・減少症患者の治療経過において、症状消失に伴いiFDSS・DTSの軽減・消失を認める症例と、残存を認める症例がある(今後、症例提示予定)。
- 小児無症状ボランティアにおけるiFDSS・DTSの検出頻度を調査する必要がある。
- 多くの医師(脳神経外科医、脳神経内科医、頭痛専門医など)は、脳脊髄液漏出症・減少症診断のための検査として頭部MRI・CTを行うが、ほとんどが脊髄MRIまで行うことをしない。脊髄の検査も行うべきである(鈴木晋介先生 金沢シンポジウム)。
- iFDSS・DTSはMRIというデジタル画像であるが、判定は程度問題のあるアナログ所見であり、診断医によって判断が異なる可能性がある。
- iFDSS・DTSについて画像診断医の理解・普及はどの程度進んでいるか。
- 脳脊髄液漏出症(減少症)を疑う症状・経過例に、iFDSS・DTS陽性のみでブラッドパッチを行うことは可能か。
文責2021.1.23 明舞中央病院 中川紀充
【脳脊髄液漏出症に対する治療について】
治療は重症例を含めて約2週間の安静・補液が第一選択である1)。安静臥床、輸液、水分補給、カフェイン、消炎鎮痛薬、ステロイドの投与などが報告されているが、いずれもエビデンスを示した研究はない。これらの治療で軽快しない症例では硬膜外自家血注入、いわゆるブラッドパッチを考慮する2-4)。EBPは、下記に述べる通りエビデンスのある治療である。また、血液の代わりに生理食塩水を注入する硬膜外生理食塩水注入が診断補助や治療に有用という報告がある5)。![]()
【硬膜外自家血療法((EBP:epidural blood patch)、ブラッドパッチ)について】
脳脊髄液漏出症において、安静や補液等の治療に反応しない場合に適応となる。機序は、注入した血液の硬膜圧迫による髄液圧と量の増大効果(mass effect)、および血液による癒着・器質化による漏出部位の修復効果である。従ってEBPの成功には血液が確実に漏出部位を覆うことが重要である。
硬膜穿刺後頭痛(PDPH:post dural puncure headache)では、一般に腰部の穿刺部位近傍で漏出が起こる。したがって,二つのRCT研究によってEBPの明らかに有意な効果が示されている6,7)。一方、特発性や外傷性では漏出部位が必ずしも腰部とは限らないため有効性が低いという報告がある。確実な漏出部位への投与を行うために透視下EBPが推奨されている4)。
頭蓋内に硬膜下水血腫を合併した症例ではその大きさや意識状態を考慮して、血腫除去術とEBPのどちらを優先すべきか、あるいは同時に行うかなどを判断する必要がある。また、EBP後に硬膜下水血腫の増大を示す症例もあり注意を要する。
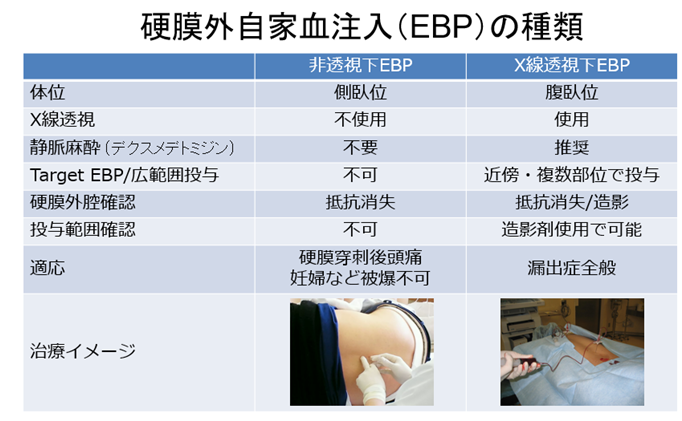
表1:硬膜外自家血注入(EBP)の種類
|
1)非透視下EBP(表1左)
PDPHに対するEBPでは、一般に硬膜穿刺部位が判明しているため治療部位の決定は容易である。また穿刺の容易さと安全性の点から腰部硬膜外から非X線透視下で血液投与が行われることがほとんどである8)。非透視下EBPの手技について解説する。
【非透視下EBP手技】
①患者はベッド上で側臥位または腹臥位になる。
②上肢の静脈より無菌的に20mL程度採血する。
③腰背部を消毒して硬膜穿刺を行った部位あるいは1椎間尾側を刺入点とする。局所麻酔を行った後に非透視下に硬膜外穿刺を行う。硬膜外腔の確認は気脳症や血液の拡散障害などを予防するため、生理食塩水を用いた抵抗消失法で行う。
④血液を15-20mL投与したら終了する。
⑤数十分間仰臥位で安静にする。
ただし非透視下EBPでは硬膜外穿刺の正確な位置、および血液の確実な拡がりを確認できない欠点を持つ。したがって脳脊髄液漏出症に対する治療では、下記のようにX線透視下EBPが推奨される。
2)X線透視下EBP(表1右)
非X線透視下の盲目的な硬膜外穿刺では、麻酔科専門医でも確実な正中への硬膜外穿刺は容易でない。特に肥満や脊椎彎曲などを合併した症例では難易度が上昇するため硬膜外腔の誤認や、硬膜穿刺やくも膜下注入の可能性がある9)。
X線透視下EBPによって硬膜外穿刺が容易かつ確実となり、不意の硬膜穿刺や神経損傷などの合併症の予防に加え薬液の拡がりを同時に確認でき、血液の追加など確実な投与が可能となる。
特発性及び外傷性脳脊髄液漏出症では、漏出部位は頸椎から仙椎までのいずれの部位でも起こる可能性がある10,11)。画像診断検査によって漏出部位を特定し、その部位への十分な血液投与を行うには、X線透視下EBPが必須といっても過言ではない。本法の欠点には造影剤アレルギーと被爆があるが、確実な治療による合併症の予防との利益・不利益を考慮して行うことが重要である。
【X線透視下EBPの手技】(図1)
①体位は透視台/手術台上で腹臥位とする。穿刺部位の棘突起が椎体の正中を保つよう透視装置を調節する。治療中に不用意に動かないように指示する。
②硬膜外穿刺は、正中法・傍正中法いずれでも良いが、頚・腰部では正中法、胸部では傍正中法にて穿刺すると容易なことが多い。漏出部位近傍で硬膜外穿刺を行うが、複数部位の硬膜穿刺で広範囲の血液投与も可能である。造影剤を混合した血液を投与することで血液の拡散が確認でき、投与範囲の確認や不足部位への追加投与がリアルタイムで可能になる。
③硬膜外腔の確認は生理食塩水を用いた抵抗消失法で行う。
④血液採取には2-3本の20mLの注射器を用意して、それぞれ自家血を前腕などから無菌的に採取する。その後、各注射器にイオトロランあるいはイオヘキソールを加えて(血液:造影剤比=4~5:1)計20mLとしよく振盪する。
⑤透視下で確認しながら血液投与を行う。背部痛や神経痛は、偏位や拡散不良を示唆することが多く注入を休止または中止する。血液注入は、注入時痛や放散痛の有無、意識レベルを確認しながらゆっくり行う。頭蓋内血腫や水腫を合併した症例では急激な脳圧の変化によるけいれんや意識消失の可能性がある12)。目標部位への血液拡散が不十分な場合には、硬膜外穿刺を追加して血液を追加投与する。
⑥脊柱管前方での漏出例では、治療後に約30分間腹臥位を保つこともある。
⑦治療翌日に感染徴候の有無をチェックする。抗生剤投与は通常は不要である。数日の安静後退院可能となる。
図1:X線透視下硬膜外自家血注入(EBP)の手順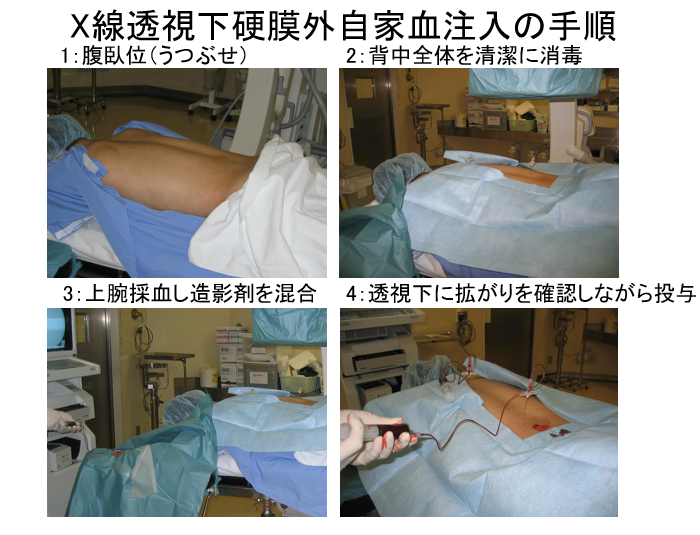 |
EBPは2012年に先進医療として認可され、その後2016年に保険診療収載された。その保険点数は800点(8,000円)である。また厚生労働大臣が定める施設基準(表2)に適合して地方厚生局長等に届け出た保険医療機関において行われる場合に限り算定できる。
表2:硬膜外自家血注入の施設基準
(1)脳神経外科、整形外科、神経内科又は麻酔科を標榜している保険医療機関であること。
(2)脳神経外科、整形外科、神経内科又は麻酔科について5年以上及び当該療養について1年以上の経験を有している常勤の医師が1名以上配置されていること。また、当該医師は、当該療養を術者として実施する医師として3例以上の症例を実施していること。
(3)病床を有していること。
(4)当直体制が整備されていること。
(5)緊急手術体制が整備されていること。
(6)当該処置後の硬膜下血腫等の合併症等に対応するため、(2)について脳神経外科又は整形外科の医師が配置されていない場合にあっては、脳神経外科又は整形外科の専門的知識及び技術を有する医師が配置された医療機関との連携体制を構築していること。
参考文献
1)Mokri B. Spontaneous Intracranial Hypotension Spontaneous CSF Leaks. Headache Currents 2004; 2:11-22.
2)Sencakova D, et al. The efficacy of epidural blood patch in spontaneous CSF leaks. Neurology 2001; 57:1921-1923.
3)石川慎一, 他.透視下硬膜外自家血注入法の実際. 脊椎脊髄2006;19:378-385.
4)Berroir S, et al. Early epidural blood patch in spontaneous intracranial hypotension. Neurology 2004; 63:1950-1951.
5)橋本和昌.硬膜外持続生理食塩液注入が有効であった脳脊髄液減少症の5症例.麻酔2011; 60: 661-665.
6)van Kooten F, et.al: Epidural blood patch in post dural puncture headache: a randomised, observer-blind, controlled clinical trial. J Neurol Neurosurg Psychiatry 79:553-558, 2008.
7)Seebacher J, et.al: Epidural blood patch in the treatment of post dural puncture headache: a double-blind study. Headache 29: 630-632, 1989.
8) Safa-Tisseront V, et.al: Effectiveness of epidural blood patch in the management of post-dural puncture headache. Anesthesiology 95:334-339, 2001.
9) van Kooten F, et.al: Epidural blood patch in post dural puncture headache: a randomised, observer-blind, controlled clinical trial. J Neurol Neurosurg Psychiatry 79:553-558, 2008.
10) 石川慎一,他.脳脊髄液減少症と診断した難治性外傷性頚部症候群25症例の検討.ペインクリニック2008;29:1363-1370.
11) Schievink WI, et al. Spontaneous spinal cerebrospinal fluid leaks and intracranial hypotension. J Neurosurg.1996; 84:598-605.
12)Kardash K, et.al: Seizures after epidural blood patch with undiagnosed subdural hematoma. Reg Anesth Pain Med 27:433-436, 2002.
文責2021.1.23 姫路赤十字病院 石川慎一
参考資料 ①非X線透視下EBP②X線透視下EBPの診療報酬点数について |
参考資料 ①非X線透視下EBP②X線透視下EBPの診療報酬点数について |
図2:硬膜外麻酔(硬膜外穿刺手技) 部位による診療報酬のちがい |
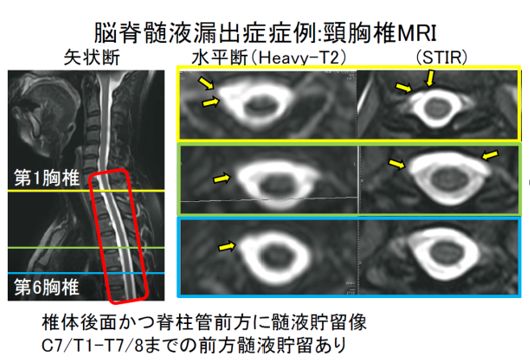
図3:脳脊髄液漏出症 症例の頸胸椎MRI |
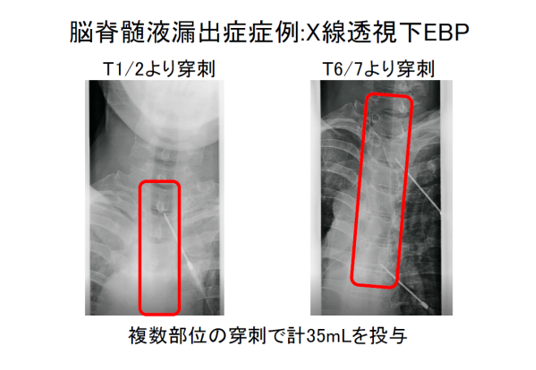
図4:脳脊髄液漏出症 症例のへのX線透視下EBP
|
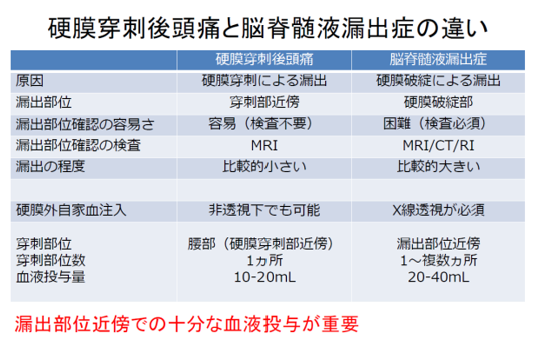
図5:硬膜穿刺後頭痛と脳脊髄液漏出症の比較 |
図6:現行の診療報酬から算出した望ましいX線透視下EBP診療報酬 |
図7:脳脊髄液漏出症へのX線透視下EBP 診療報酬案 |


 【硬膜外自家血注入(EBP)の種類と方法(表1)】
【硬膜外自家血注入(EBP)の種類と方法(表1)】